Sanità e farmaci, effetti collaterali della spending review
Istituzioni ed economia
(Public Policy / Stradeonline.it) Dopo molti, troppi rinvii, l'intesa tra Stato e Regioni sull'entità del Fondo Sanitario sembra vicina. Le Regioni si dichiarano pronte a far fronte al taglio del Fondo di 2,3 miliardi di euro e in settimana dovrebbero sancire l'accordo in una Conferenza Stato-Regioni, già più volte sconvocata per le concomitanti votazioni parlamentari sul Documento di Economia e Finanza e sull'approvazione dell'Italicum.

Il testo è già definito, con l'obiettivo – più volte ribadito - di "non toccare i servizi". Tra i punti dell'accordo spunta l'introduzione dell'elenco dei prezzi di riferimento per il rimborso massimo da parte del Servizio Sanitario Nazionale di cosiddetti medicinali terapeuticamente assimilabili.
Nel nuovo schema spetterebbe all'Aifa (l'Agenzia regolatrice del Farmaco) il compito di revisionare entro il 30 giugno 2015 il Prontuario Farmaceutico Nazionale, fissando il prezzo massimo di rimborso da parte del SSN in corrispondenza della confezione con il prezzo al pubblico più basso. Secondo il documento già protocollato da Palazzo Chigi, la misura farebbe risparmiare almeno 400 milioni di euro all'anno. Dopo il decreto-legge n. 66 del 2014 (il famoso decreto bonus 80 euro), ritorna dunque il tema dei prezzi di riferimento dei farmaci, da molti invocati come livella degli sprechi e delle inefficienze.
Purtroppo non ci sono solo luci, ma diverse ombre. Come ogni operazione "lineare", essa tende a focalizzarsi sull'entità del taglio e non sull'efficienza e l'efficacia della spesa: ciò sembra produrre buoni risultati nel breve periodo, ma nel lungo emergono i difetti.
Il prezzo di riferimento di un farmaco, con o senza margine di flessibilità, nasce come leva di razionamento della domanda capace di garantire l'accesso a cure appropriate a più persone grazie all'individuazione di un valore massimo di rimborso da parte del SSN. Un fine nobile, soprattutto in un Paese che sperimenta un costante aumento del consumo dei farmaci. E invece crisi economica e vincoli di bilancio ne hanno fatto una mera "falce da spending review", che dovrebbe limare tutti i mali del sistema sanitario italiano, salvo poi incastrarsi di fronte a numerose ordinanze sospensive del TAR.
Se da un lato è ormai palese come la stessa siringa, lo stesso lenzuolo, lo stesso letto d'ospedale debbano costare la stessa cifra in qualsiasi regione italiana, al Nord come al Sud, al centro come in periferia, è ugualmente evidente come sia doveroso sottrarre alla furia prezzatrice egalitaria i farmaci, soprattutto quelli ad alto tasso d'innovazione.
Sarebbe infatti come sostenere che un servizio fondamentale di pronto soccorso come il 118 possa avere lo stesso costo in città o in zone con alta densità di popolazione (dove invece si realizzano vere e proprie economie di scala) e in aree scarsamente popolate o in montagna. Naturalmente il costo standard del 118 si può anche imporre, ma non senza effetti negativi per la qualità e l'efficienza del servizio reso a parità di risorse in contesti diversi, a scapito dei cittadini e del loro diritto alla salute.
Come certificato dall'OCSE, in molti Paesi (Italia compresa) la riduzione della spesa farmaceutica ha contribuito alla riduzione complessiva della spesa sanitaria. Nel nostro Paese la spesa farmaceutica è in costante calo dal 2009. In 4 anni, tra il 2008 e il 2012, la spesa per i farmaci è calata del 14% in termini reali. Nel 2014, infine, la spesa farmaceutica convenzionata è scesa del 3,1% rispetto al 2013, anno in cui era diminuita del 2,5%. Un trend negativo destinato a nuovi picchi a svantaggio di ricerca e innovazione.
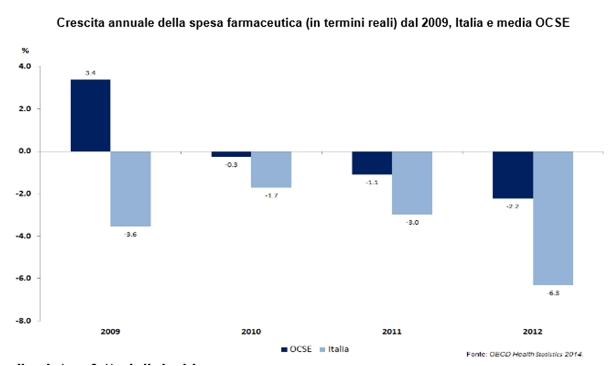
Insomma, affondare le forbici nella spesa pubblica in sanità è operazione doverosa, ma non semplice, anche perché guidata o comunque negoziata da enti locali troppo spesso lontani da criteri di managerialità e responsabilità nell'allocazione delle risorse.
A poche settimane dalle elezioni regionali è bene ricordare, infatti, come, degli oltre 160 miliardi di spese regionali correnti, ben il 70% - quasi 119 miliardi - sia costituito da trasferimenti alle Asl.
E se, come ha detto il premier Renzi, qualche taglio alle poltrone delle Asl può essere utile anche nell'ottica di una qualificazione della governance, come pure previsto dal ddl sulla Pubblica Amministrazione appena approvato al Senato, il grafico sopra riportato dimostra come la spesa farmaceutica non possa finire a cuor leggero nel grande calderone rottamatore della spesa sanitaria. Per almeno tre ragioni.
Primo: perché l'uso attuale del prezzo di riferimento rappresenta una vera e propria politica di prezzo che potrebbe avere come controindicazione l'esclusione del farmaco dal mercato e l'indisponibilità dello stesso per i pazienti che ne hanno bisogno.
Secondo: perché, se regolazione ci deve essere, essa deve ricadere nell'esclusiva competenza di Aifa, senza confusioni di attribuzioni. Invece, finiscono per esserci duplicazioni e conflitti di competenze tra l'Aifa e l'Anac (l'Autorità Anticorruzione, ex Autorità di Vigilanza sui Contratti Pubblici), un'autorità recentemente assurta a para-ministero che di tutto si occupa perché tutto in Italia si espone a malaffare.
Terzo: perché una revisione della spesa in sanità, mirata soprattutto a garantire la sostenibilità del Sistema Sanitario Nazionale negli anni futuri, non può scaricare i mancati tagli di strutture e personale sugli investimenti in ricerca e migliori cure per domani, soprattutto in un mercato a dimensione per lo meno comunitaria e ad alta specializzazione scientifica e tecnologica.
Insomma, spetta alla buona politica saper individuare nell'ossessiva ricerca di costi e spese danni emergenti e lucri cessanti.
Questo articolo appare anche su #STRADEBLOG, il primo blog ospitato sul notiziario di un'agenzia di stampa, curato da Strade. Tutti i post di #STRADEBLOG diffusi da Public Policy - grazie per la fiducia e la collaborazione! - sono pubblicati, più o meno in contemporanea, su Strade.









